Indice del volumen Volume index
Comité Editorial Editorial Board
Comité Científico Scientific Committee
- 1. Inhibidores de la bomba de protones (IBL): omeprazol, esomeprazol, lanzoprazol, pantoprazol.
- 2. Benzodiacepinas: Alprazolam, clonazepam.
- 3. AINES-meloxicam (solo o asociado a glucosamina)
- Sexo: masculino/femenino
- Edad, considerada en los siguientes rangos: 65-69 70-74 75-79 80-84 85-89 90-94
- Patología crónica: HTA-DBT- Artrosis-osteoporosis-depresión-agregar patología
- Presencia de: 1 patología-2-3 patologías crónicas-más de 3 patologías.
- Fármacos evaluados en el presente estudio:
- Benzodiacepinas: alprazolam, clonazepam.
- AINES: meloxicam, meloxicam-glucosamina.
- IBL: omeprazol, esomeprazol, lanzoprazol, pantoprazol.
- Duplicidades
- Fármacos que estén ocasionando una reacción adversa medicamentosa
- Fármacos que se prescribieron para síntomas que puedan resultar de una reacción adversa medicamentosa.
- Fármacos que hayan superado los tiempos máximos de duración
- Fármacos sin indicación terapéutica activa, registrada o justificada.
- Fármacos con poca evidencia de eficacia para una indicación concreta.
- Fármacos de utilidad terapéutica baja o sin utilidad terapéutica claramente demostrada.
- Fármacos inapropiados para personas mayores.
- Fármacos que estén interaccionando entre ellos, con enfermedades o alimentos
- o Fármacos con opciones más eficientes.
- Dosis y pautas adecuadas, incluído el ajuste de dosis a insuficiencia renal o hepática.
- Adecuación de la utilización de los productos sanitarios según situación clínica.
LA DEPRESCRIPCION EN EL ANCIANO: UN ESTUDIO OBSERVACIONAL
Dra. Daniela Carolina Lillo
Geriatría, Universidad Maimonides.
Medicina General Hospital Lopez Lima. Gral Roca.
Rio Negro. Argentina
daniela.lillo @ hotmail.com
Rev Electron Biomed / Electron J Biomed 2017;2:23-31
Comentario de la revisora revisora Dra. Paula A. Enz, MD. Dermatóloga y Geriatra, Subjefa del Servicio de Dermatología y Coordinadora del área de Fotoféresis y Linfomas Cutáneos. Hospital Italiano de Buenos Aires, Argentina.
Comentario de del revisor Carlos G. Musso, MD. PhD.
Nefrólogo y Geriatra, Unidad de Biología del Envejecimiento. Hospital Italiano de Buenos Aires, Argentina.
SUMARIO
Introducción: La polifarmacia consiste en el uso concomitante de cuatro o más fármacos, siendo su solución la aplicación racional de la deprescripción, la cual consiste en el cese de un tratamiento de larga duración bajo la supervisión de un profesional médico por medio de su revisión, y que concluye con la modificación de dosis, sustitución o eliminación de unos fármacos y/o adición de otro fármaco. En el presente estudio se evaluó el impacto clínico de la deprescripción en un grupo de pacientes ancianos en seguimiento.
Material y Método: evaluó el impacto de la deprescripción en una población anciana (n: 141) seguida durante un año, analizando dicho proceso según siguiendo los criterios estándar para tal fin.
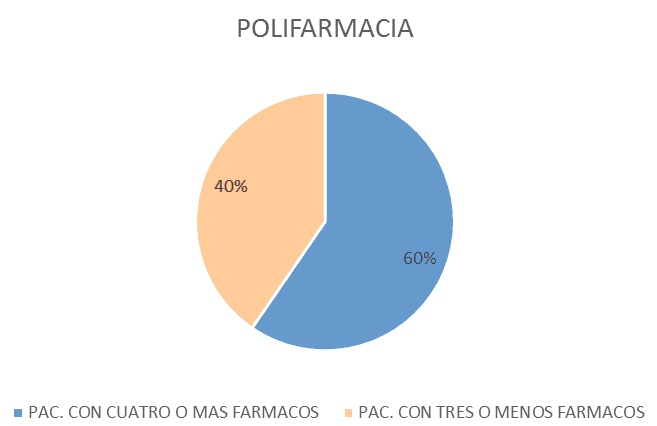
Resultados: La prevalencia de polifarmacia en la población evaluada fue del 60%, documentándose que la deprescripción razonada disminuyó la prevalencia de polimedicación del 60% al 45% en la población estudiada.
Conclusión: En los pacientes sometidos a deprescripción razonada, la reducción de la polifarmacia disminuyó significativamente.
PALABRAS CLAVE: Deprescripción. Prescripción. Anciano. Geriatría
SUMMARY:
Introduction: Polypharmacy consists of the concomitant use of four or more drugs, being its solution the rational application of the deprescription, which consists of the cessation of long-term treatment under the supervision of a medical professional through its review, and concludes with the dose modification, substitution or elimination of some drugs and / or the addition of another drug. In the present study, the clinical impact of the deprescription was evaluated in a group of elderly patients in follow-up.
Material and Methods: It was evaluated the impact of deprecription in an elderly population (n: 141) followed during one year, analyzing this process according to the standard criteria for that purpose.
Results: The prevalence of polypharmacy in the evaluated population was 60%, and it was documented that the deprescription decreased the prevalence of polypharmacy from 60% to 45% in the studied population.
Conclusion: In the patients subjected to the deprescription, the reduction of polypharmacy decreased significantly.
KEY WORDS: Deprescription. Prescription. Elderly.
INTRODUCCIÓN
La polifarmacia se define como el uso concomitante de cuatro o más fármacos, mientras que la prescripción inadecuada se define como el riesgo de sufrir efectos adversos mayores al beneficio clínico esperado, especialmente cuando existen alternativas terapéuticas más seguras y/o eficaces. A la aparición de una prescripción inadecuada también contribuye el uso de fármacos con una mayor frecuencia o mayor duración que la indicada, la duplicidad de fármacos y el uso de fármacos con alto riesgo de interacciones medicamentosas, así como el no uso de fármacos beneficiosos que sí estarían indicados1-2.
La deprescripción consiste en el cese de un tratamiento de larga duración bajo la supervisión de un profesional médico por medio de su revisión, y que concluye con la modificación de dosis, sustitución o eliminación de unos fármacos y/o adición de otros. La deprescripción reconsidera la prescripción desde el principio, comenzando por el conocimiento del estado y la situación del paciente hasta el diagnóstico de sus problemas de salud, la indicación de los medicamentos y su seguimiento posterior. Se trata de un proceso singular, continuo (prescripción-deprescripción), que debe seguir una serie de etapas: revisar, analizar, actuar, acordar y monitorizar (deprescripción razonada), así como necesariamente debe adaptarse a cada persona y circunstancia (Tabla 1)1-3.
La deprescripción debería aplicarse siempre que se vayan acumulando medicamentos en el régimen terapéutico, ante cambios clínicos relevantes o situaciones vitales que modifiquen la percepción y actitud de la persona ante los medicamentos. Para ello, cuando se inicia un tratamiento farmacológico, es necesario explicarle al paciente que se le realizará un seguimiento para valorar su evolución y que el tratamiento puede ser modificado o interrumpido si no resulta efectivo o no lo tolera.
De esta forma es posible discutir y compartir las expectativas del paciente desde el inicio del tratamiento2,4. Este proceso de desmontaje de medicación puede aplicarse a los pacientes independientemente del número de fármacos que toman, aunque adquiere especial relevancia en los polimedicados y en los pacientes frágiles. La polimedicación se puede definir en términos cuantitativos, atendiendo al uso de más de un número determinado de fármacos (habitualmente 4 ó 5), o en términos cualitativos, teniendo en cuenta la utilización de fármacos inadecuados o simplemente el consumo de algún medicamento clínicamente no indicado1,2,5.
Surgió la inquietud de realizar un estudio con el propósito de aplicar los criterios de deprescripción a una población de adultos mayores bajo la atención en un consultorio de clínica médica durante un año.

MATERIAL Y MÉTODO
Se realizó un trabajo descriptivo, transversal, retrospectivo, durante el período de enero del 2016 a diciembre 2016.
El número total de pacientes mayores de 65 años (n: 141) a cargo de autor del trabajo, durante el año 2016.
Se cuantificaron los fármacos prescriptos en cada paciente a fin de rastrear la existencia de polimedicación, y en relación a deprescripción evaluar si realizó en forma razonada, es decir siguiendo los pasos clínicos adecuados (revisar, analizar, actuar, acordar y monitorizar) y los criterios stopp/start y el algoritmo Garfinkel (ver anexo)6,7..
Para la evaluación de la deprescripción se tomaron en consideración los siguientes fármacos:
Se verificó para los fármacos seleccionados si había evidencia de adecuación de dosis, consideración de deprescripción o rotación de medicación según correspondiese.
Las variables que se registraron fueron:
Se procesó a información mediante la utilización de Microsoft Excel para el análisis de los datos.
RESULTADOS
Se realizaron análisis de pacientes mayores de 65 años bajo cobertura como médica de cabecera durante el año 2016. Se evaluaron un total de 141 pacientes.
La prevalencia de polifarmacia (pacientes con prescripción de cuatro o más fármacos) fue del 60% (Figura 1)
En relación al análisis por edad en los rangos de 65-69 y 70-74 años el 100% de los pacientes usaba cuatro o más fármacos. En pacientes con rango etáreo de 75-79 solo el 11% presentaba polifarmacia y la totalidad de pacientes de 80 a 92 años no estaban polimedicados (tenían prescriptos 3 o menos fármacos) (Figura 3).
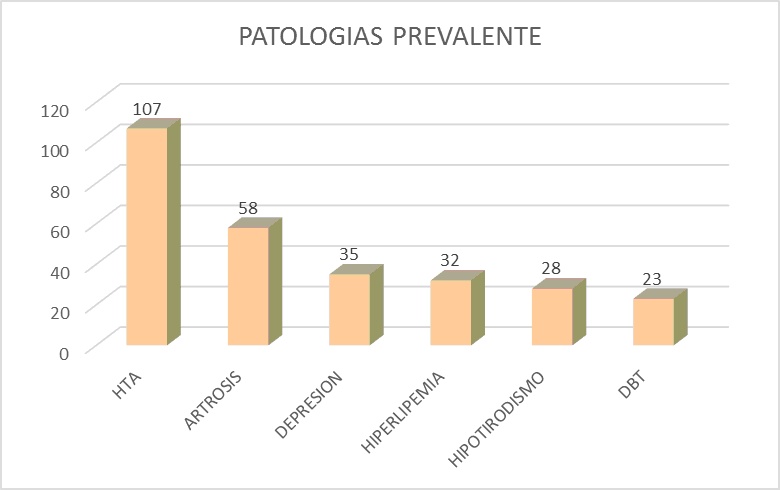
El resto de las patologías prevalentes en orden de frecuencias fueron: artrosis: 58 pacientes (40%), depresión: 35 pacientes (25%), hiperlipemia: 32 pacientes (24%), hipotiroidismo: 28 pacientes (20%), diabetes mellitus: 23 pacientes (17%) (Figura 4).
Solo dos pacientes no tenían patología alguna (Figura 5).
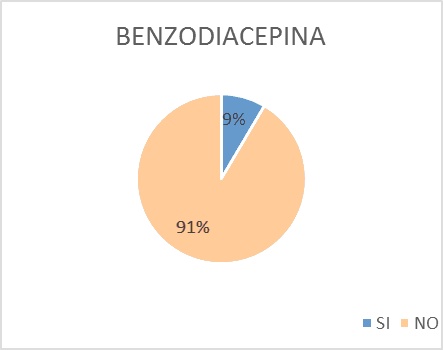
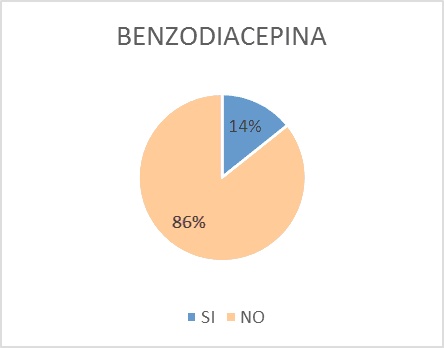
A. Las benzodiacepinas estaban prescriptas en el 9% del total de pacientes y en el 14% de los pacientes con polifarmacia (Figura 6)
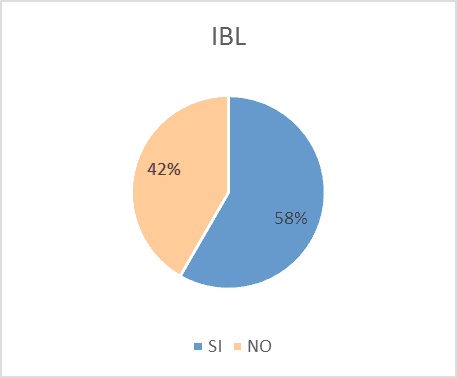
B. La familia de inhibidores de bomba de protones estaban indicados en el 35% del total de los pacientes, sin embargo cuando lo analizamos en grupo de pacientes polimedicados el porcentaje asciendió al 58% de grupo estudiado (Figura 7).
Tras analizar los datos reunidos se documentó que en el 33% de los pacientes se había realizado una deprescripción razonada, es decir siguiendo los parámetros clínicos (y los criterios stopp/start y/o el algoritmo Garfinkel (ver anexo).
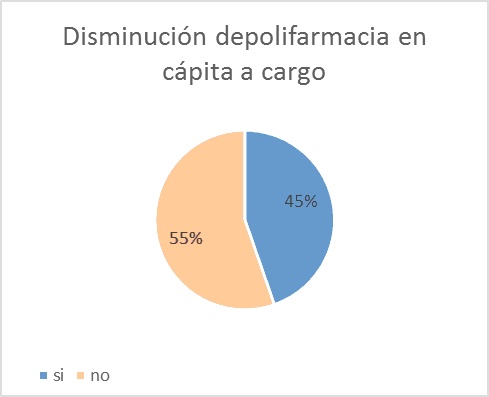
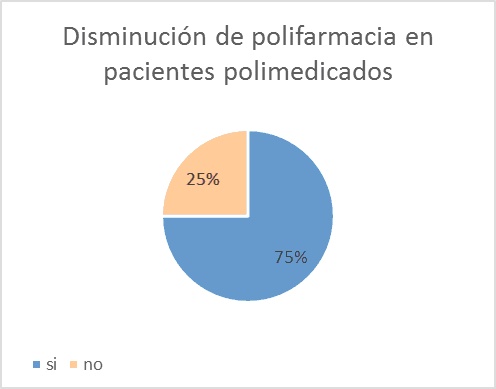
El los pacientes sometidos a deprescripción razonada, la reducción de la polifarmacia disminuyó del 60 al 45%, y al tener en cuenta la totalidad de los pacientes polimedicados, la polifarmacia disminuyó un 25% (Figura 10).
A. Benzodiacepinas: de los 12 pacientes con indicaciones de alprazolam y clonazepam, al 33% de los mismos se les suspendió el tratamiento por no cumplir con criterios para su indicación. El resto de los pacientes tenía prescripción por especialista en psiquiatría.
B. En relación a los IBL del total de los pacientes con prescripción, se le suspendió al 62% de los mismos por no tener indicación precisa y estar indicados desde larga data. El 38% restante cursó con episodios de gastritis aguda, o bien tenía indicación de tratamiento prolongado con glucoesteroides por enfermedades inflamatorias crónicas, uso de medicaciones gastro lesivas en enfermedades degenerativas o parkinson.
C. La glucosamina o glucoamina asociada a meloxicam se pudo deprescribir en el 60% de los pacientes. El resto tenía indicación por osteoartrosis de reciente diagnóstico y tratamiento.
La prevalencia de polifarmacia en la población evaluada fue del 60%, siendo mayor en pacientes de sexo masculino (66%). En personas ancianas mayores de 74 años, a medida que asciende la edad disminuye la polimedicación, siendo nula en mayores de 80 años.
La hipertensión arterial fue la patología prevalente, siguiéndole en orden de frecuencia la artrosis, la depresión, la hiperlipemia, el hipotiroidismo y la diabetes mellitus.
El mayor porcentaje de pacientes presentó tres o cuatro patologías crónicas (involucrando al menos una de las prevalentes), lo que de manera indirecta se correlacionó con la prevalencia de polimedicación de la población a cargo.
La deprescripción razonada se observó que disminuyó la prevalencia de polimedicación del 60% al 45% en la població estudiada, demostrando la importante repercusión clínica de su uso. En cuanto al análisis de la deprescripción por fármaco seleccionado, se ha comprobó la disminución en la indicación de todos ellos.
El los pacientes sometidos a deprescripción razonada, la reducción de la polifarmacia disminuyó significativamente.
Criterios STOPP/START 6,7
STOPP: Screening Tool of Older Person's potentially inappropriate Prescriptions Herramienta de cribado de prescripciones potencialmente inapropiadas en ancianos
START: Screening Tool to Alert doctors to the Right indicatedc Treatment
Herramienta para alertar a los médicos sobre la omisión de un tratamiento correcto o adecuado.
Criterios STOPP: herramienta para la detección de prescripciones potencialmente inapropiadas en personas mayores. Las siguientes prescripciones de medicamentos son potencialmente inapropiadas en personas de 65 o mas años
Sistema nervioso central y psicofármacos: Uso prolongado (más de 1 mes) de benzodiacepinas (alprazolam, clonazepam)
Sistema gastrointestinal: Inhibidores de la bomba de protones para la enfermedad ulcerosa péptica a dosis terapéuticas plenas durante mas de 8 semanas (esta´ indicada la suspensión o descenso de dosis más precoz para el tratamiento de mantenimiento/profiláctico de la enfermedad ulcerosa péptica, la esofagitis o la enfermedad por reflujo gastroesofágico)
Sistema musculo esquelético: Uso prolongado de anti-inflamantorios no-esteropideos (más de 3 meses) para el alivio del dolor articular leve en la artrosis (los analgésicos sencillos son preferibles y normalmente son igual de eficaces para aliviar el dolor)
1. Le Couteur D, Banks E, Gnjidic D, McLachlan A. Deprescribing. Austr Prescr. 2011;34(6):182-185
2. Gavilán E, Villafaina A, Jimenez L. Polimedicación en personas mayores. AMF. 2012;8(8):426-433
3. Dirección General de Programas Asistenciales del Servicio Canario de Salud / SERVICIO CANARIO DE SALUD ISSN: 1889-0938. Depósito Legal: GC 1102-2008.
4. Dirección General de Programas Asistenciales / SERVICIO CANARIO DE LA SALUD ISSN: 1889-0938 Depósito Legal: GC 1102-2008.
5. Cummings R, Le Coter D, Bezodiazepines and risk of hip fractures in older people: a review of the evidence. CNS Drugs, 2003, 825-837.
6. Delgado Silveira E, Montero Errasquín B, Muñoz García M, Vélez-Díaz-Pallarés M, Lozano Montoya I, Sánchez-Castellano C, Cruz-Jentoft AJ. [Improving drug prescribing in the elderly: a new edition of STOPP/START criteria]. Rev Esp Geriatr Gerontol. 2015 Mar-Apr;50(2):89-96
7. Garfinkel D, Mangin D. Feasibility study of a systematic approach for discontinuation of multiple medications in older adults: addressing polypharmacy. Arch Intern Med. 2010;170(18):1648-1654
Cabe señalar que de las etapas del proceso de deprescripción (revisar, analizar, actuar, acordar y monitorear), aquella de "actuar" puede subdividirse en los siguientes pasos:
Retirar
Sustituir
Adecuar
Comentario del revisor Carlos G. Musso, MD. PhD.
Nefrólogo y Geriatra, Unidad de Biología del Envejecimiento. Hospital Italiano de Buenos Aires, Argentina.
Cabe recordar que entre las principales alteraciones farmacocinéticas asociadas al envejecimiento se encuentran:
1) La mayoría de los fármacos se absorben por difusión pasiva y esta se ve poco afectada por el envejecimiento; sin embargo, los procesos de transporte activo si se ven disminuidos.
2) El aumento de la grasa corporal va a condicionar que el volumen de distribución de los fármacos lipofílicos se vea aumentada y la de los fármacos hidrofílicos disminuida.
3) Durante el envejecimiento existe una disminución de la masa hepática y una reducción de su actividad enzimática, provocando una reducción del metabolismo de fase I, lo cual lleva a aumentar la vida media de los fármacos que se metabolizan por esta vía.
4) La disminución de la masa renal, el número y tamaño de las nefronas y del aclaramiento glomerular lleva a prolongar la vida media de los fármacos que se eliminan por vía renal.
Si lo observamos la prevalencia de la polifarmacia según el sexo, para pacientes de sexo femenino fue del 58% y la de pacientes masculinos fue del 66% (Figura 2).
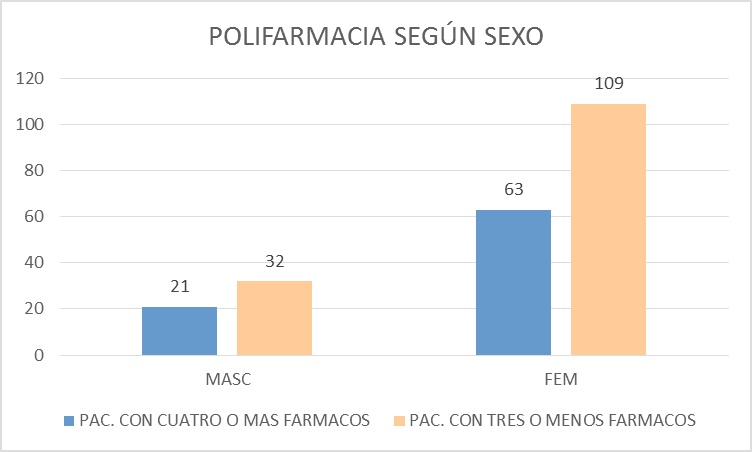
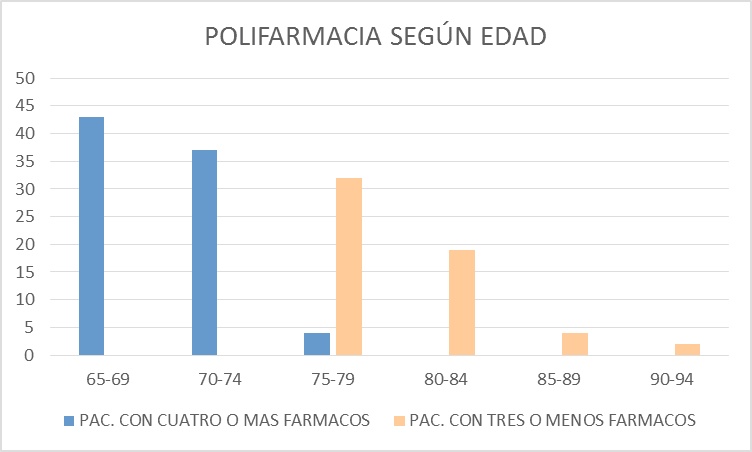
Figura 3: Proporción de polifarmacia (ingesta de 4 o más fármacos) según edad.
Del total de los pacientes evaluados (n: 141), 107 pacientes se encontraron bajo tratamiento antihipertensivo siendo la hipertensión arterial (HTA) la patología más prevalente de la población a cargo (76% del total de pacientes). De todos los hipertensos solo 7 lo eran exclusivamente. El resto tenía una o más patologías asociadas, siendo la artrosis la patología más asociada a la HTA (48 pacientes), y siguiéndola en frecuencia la diabetes mellitus 20 pacientes). Estas tres enfermedades se encontraron presentes en 9 pacientes.
En relación a la asociación de patologías, el mayor rango de pacientes se encuentró con presencia de tres o cuatro patologías, asociando una o más de las enfermedades prevalentes antes descriptas y otras tales como: osteoporosis, enfermedades inflamatorias crónicas (artritis reumatoide, lupus), patología neurológica (demencias, enfermedad de parkinson), patología cancerígena y otras.
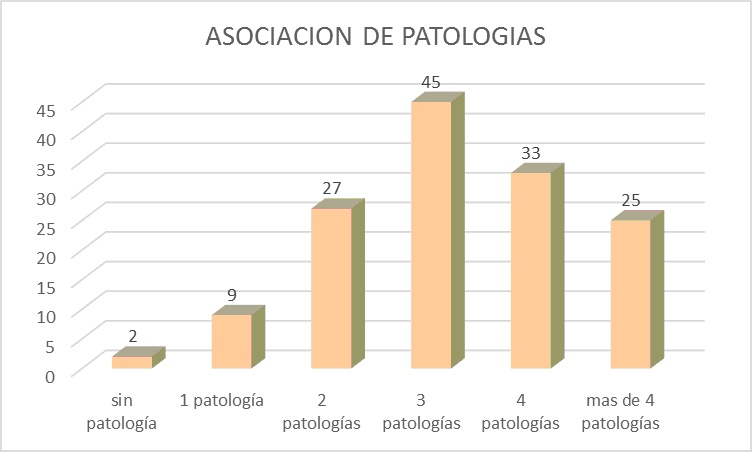
Figura 5: Patologías asociadas
En relación a los fármacos seleccionados para el presente estudio, se observó que:
A
B
A
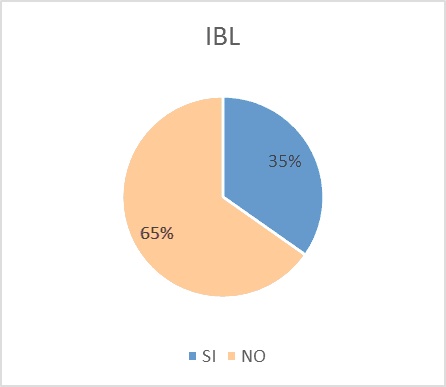
B
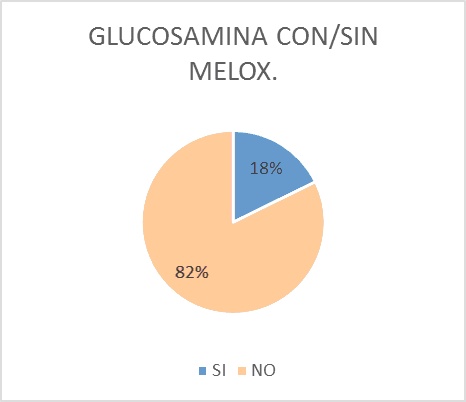
C. Meloxicam-Meloxicam asociado a glucosamina: el 18% de los pacientes a cargo tenía indicado uso de glucosamina o glucosamina asociada a meloxicam. Considerando al grupo de pacientes polimedicados el porcentaje ascendió al 30% (Figura 8).
A
B

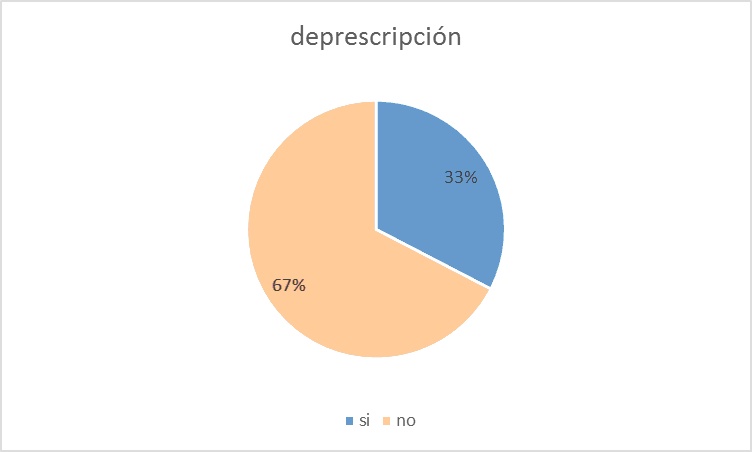
Figura 10: Porcentaje de reducción de la polifarmacia tras la aplicación de la deprescripción razonada en población general y polimedicada.
A
B
En cuanto al efecto de la deprescripción según el grupo de fármacos:
DISCUSIÓN
CONCLUSIÓN
Se consideraron en el presente trabajo
REFERENCIAS
CORRESPONDENCIA:
Dra. Lillo Daniela Carolina
Hospital Francisco Lopez Lima.
8332 General Roca,
Provincia Río Negro.
Argentina
Email:daniela.lillo @ hotmail.com
Comentario de la revisora Dra. Paula A. Enz, MD..
Dermatóloga y Geriatra, Subjefa del Servicio de Dermatología y Coordinadora del área de Fotoféresis y Linfomas Cutáneos. Hospital Italiano de Buenos Aires, Argentina.
