Indice del volumen Volume index
Comité Editorial Editorial Board
Comité Científico Scientific Committee
LESIONES TRAUMÁTICAS DE NERVIOS CRANEALES.
María Fontalvo-Mendoza, Edgar Herazo-Mejía, Yeider Durango-Espinosa, Guillermo Cardona-Cruz, María Angélica Morales-Núñez,
1Luis Rafael Moscote-Salazar MD
Facultad de Medicina, Centro de Investigaciones Biomédicas (CIB),
1Especialista en Neurocirugía.
Universidad de Cartagena. Cartagena de Indias, Bolívar, Colombia.
Email: mangelicam16 @ hotmail.com
Rev Electron Biomed / Electron J Biomed 2018;3:36-50.
Comentario del revisor Dr. Dr. Guillermo Videla MD. Médico Neurólogo. Hospital Italiano de Buenos Aires. Argentina.
Comentario del revisor Dr. Carlos A. F. Musso MD Ex - Jefe de Cirugía del Hospital Municipal de Morón. Provincia de Buenos Aires, Argentina
RESUMEN
En pacientes que presentan politraumas, usualmente resultan afectadas la cara y la cabeza. Debido a la localización anatómica de los pares craneales, es frecuente su afección.
El diagnostico en estos casos es clínico. Se deben conocer los signos y síntomas característicos de las alteraciones de los nervios craneales para identificar qué tipo de lesión compromete al nervio.
En muchos casos el tratamiento es quirúrgico de atención inmediata, en otros cuadros se manejan de manera conservadora.
PALABRAS CLAVE: nervios craneales, traumatismo craneoencefálico, lesión
ABSTRACT.
In patients with polytrauma, the face and head are usually affected. Due to the anatomical location of the cranial nerves, its affection is frequent.
The diagnosis in these cases is clinical. The characteristic signs and symptoms of the cranial nerve alterations must be known to identify which type of injury involves the nerve.
In many cases the treatment is surgical immediate attention, in other tables it is treated conservatively.
KEY WORDS: cranial nerves, cranioencephalic traumatism, injury
INTRODUCCIÓN
El área corporal más afectada en los traumatismos es la cabeza en un 70%, eso quiere decir que un gran porcentaje de los pacientes que llegan por trauma a los servicios de urgencias tienen alteraciones neurológicas. La incidencia de las lesiones de los nervios craneales en trauma craneoencefálico varía entre 5 y 23%1.Estas lesiones pueden no ser evidente cuando se ingresa al paciente, por eso es tan importante la evaluación neurológica inicial. Las lesiones de los nervios craneales pueden ocurrir por fuerzas de cillazamiento, aceleración/desaceleración rápida, lesiones de la base del cráneo y lesiones craneoencefálicas penetrantes1. También puede observarse lesión nerviosa en conmoción cerebral sin fractura, debido a la inflamación y al edema secundario2. El pronóstico de las complicaciones depende directamente de la severidad del daño nervioso, del tratamiento indicado y su manejo inicial1,2.
I PAR - NERVIO OLFATORIO
Recorrido anatómico
En el epitelio nasal residen neuronas bipolares, estas células ciliadas mandan pequeñas fibras que forman el nervio olfatorio, estas fibras atraviesan la lámina cribosa del etmoides haciendo sinapsis con las dendritas de las células mitrales y las células en penacho del bulbo olfatorio formando glomérulos olfatorios, luego los axones de las células ciliadas y en Penacho avanzan a lo largo de dos cintillas olfatorias; finalmente, estas fibras llegan a la corteza primaria olfatoria, los núcleos amigdalinos, septales y al hipotálamo. La corteza entorrinal se considera la segunda área olfatoria cortical2.
Lesiones del nervio olfatorio
Los receptores del epitelio olfatorio pueden afectarse por distintos procesos, los más frecuentes son procesos infecciosos como la gripe que producen anosmia transitoria, o causas menos frecuentes como patologías congénitas y tumores2. Como tal, las lesiones al nervio olfatorio están dadas principalmente por los traumatismos craneoencefálicos (TCE), fracturas de la lámina cribosa o por procesos posquirúrgicos2. Se estima que del 5-10% de adultos con TCE reportan anosmia y el grado de esta se relaciona con la gravedad y la localización del trauma3, la anosmia postraumática tiene mal pronóstico y repercute en la calidad de vida del individuo4.
El síntoma característico en la afección del nervio olfatorio es la anosmia o hiposmia2, como se había mencionado anteriormente, la localización del TCE repercute en la gravedad de la anosmia, por esto en traumatismos de localización occipital es más probable que se presente anosmia en un 40% y que esta anosmia sea total, los traumas frontales presentaron anosmia en un 29%3. Se dice que la fisiopatología consiste en la sección de las fibras nerviosas a nivel de la lámina cribosa del etmoides, pero debido a que la anosmia se ha asociado a daños en las regiones temporales existe la posibilidad que también se debe a causa de afección de los bulbos olfatorios o incluso la corteza olfatoria primaria, se han presentados otros síntomas olfatorios postraumáticos como la disosmia y la parosmia4.
II PAR- NERVIO ÓPTICO
Recorrido anatómico
Axones de las neuronas ganglionares multipolares de la retina se unen para formar el nervio óptico. Los dos nervios atraviesan la cavidad craneal a través de los agujeros ópticos y luego se unen para formar el quiasma óptico, donde se produce un entrecruzamiento parcial de las fibras, posterior a esto se forman las cintillas ópticas, estas se dirigen hacia afuera y hacia atrás en torno al hipotálamo y a la parte rostral del pie de los pedúnculos cerebrales y la mayoría de sus fibras terminan en el cuerpo geniculado externo, el cual da origen al haz geniculocalcarino el cual pasa a través de la capsula interna y forma las radiaciones ópticas que terminan en el lóbulo occipital en el área 17, a ambos lados de la cisura calcarina2.
Lesiones del nervio óptico
La causa que más frecuentemente afecta al II par craneal son las isquemias, sin embargo, las lesiones traumáticas constituyen una causa significante de ceguera en todo el mundo5,6. Esto se debe a la asociación del trauma con fracturas de la órbita causando daños en gran medida de las estructuras oculares que en muchos casos no vuelven a la normalidad5. Es común pensar que los accidentes de tráfico (10-14%) están altamente relacionados con traumas severos y pueden afectar el nervio óptico, pero sin descartar el hecho que se pueden presentar, accidentes laborales (23%), domésticos (22%) y los derivados de actividades de ocio (16%)7. Son muchas las lesiones que puede generar un traumatismo craneoencefálico, en la mayoría de los casos no solo se afecta el nervio óptico, sino que se presentan alteraciones en otras regiones oculares, como lo son la córnea, conjuntiva, globo ocular,etc6.
La lesión traumática más frecuente del nervio óptico es la neuropatía óptica traumática7. Otras lesiones incluyen el trauma retro orbitario y el edema de papila, se pueden presentar también afectación oculomotora y parálisis del IV y VI par6.
Neuropatía óptica traumática
En el caso de la neuropatía óptica traumática, la etiología de la alteración se puede ocasionar por distintos procesos como desgarro debido a un trauma contuso, por compresión de nervio por el hueso, hemorragia o edema, laceración del nervio o debido a cuerpo extraño en la órbita7. La fisiopatología consiste en que el trauma causa hemorragia y edema, esto hace que aumente la presión intraocular generando un síndrome compartimental ocular que conlleva a la neuropatía compresiva y a la isquemia que a su vez produce disminución en el flujo axoplasmatico5. Los signos y síntomas que podemos encontrar al examen físico son: disminución de la agudeza visual, dolor y defecto pupilar aferente7. El diagnóstico es clínico, pero se debe comprobar con ayuda de imágenes5. En casos de neuropatía óptica traumática se debe hospitalizar y el tratamiento se basa en corticoides en altas dosis y cirugía inmediata7.
Otras lesiones
Es de vital importancia tener presente diagnósticos poco frecuentes, pero que se pueden presentar y pueden llegar a general lesiones más graves del nervio óptico, entre estos encontramos: el Síndrome del Ápex Orbitario, que cursa con amaurosis y disfunción del III, IV, V y VI nervio craneal5. Si solo hay disfunción de los pares craneales sin presencia de amaurosis, se denomina Síndrome de Fisura Orbitaria Superior, el cual ocasiona comprensión del nervio al cursar con fractura de las alas del hueso esfenoides5,8.
III PAR- NERVIO MOTOR OCULAR COMÚN
Recorrido anatómico
El núcleo motor del III par craneal se encuentra en la sustancia gris periacueductal del mesencéfalo a la altura de los tubérculos cuadrageminos superiores adyacente al núcleo parasimpático de Edinger Westphal, ambos se unen y se dirigen a la fosita interpeduncular (origen aparente), dan origen a fibras parasimpáticas pregangionares que llegan al ganglio ciliar y hacen sinapsis con las fibras posganglionares originando los nervios ciliares cortos, los cuales están implicados en los mecanismo de acomodación y esfínter de la pupila participando en el reflejo fotomotor. Las fibras radiculares que nacen del núcleo del III par salen por la fosita interpeduncular, penetran el seno cavernoso junto con el IV par y la rama oftálmica del trigémino y llegan a la órbita donde finalmente se divide en dos ramas: una superior que inerva los músculos recto superior y elevador del parpado y una inferior que inerva los músculos recto interno, recto inferior y oblicuo menor2.
Lesiones del nervio motor ocular común
Se debe tener en cuenta que la lesión del nervio motor ocular común tiene distintas etiologías: aneurismas en el 20-30%, isquemia en el 20%, dentro de este grupo se incluyen las causadas por enfermedades crónicas como la diabetes, de un 10-15% es debido a tumores y de origen traumático tiene una frecuencia del 10-20%9. Las lesiones pueden ser por compresión, por isquemia, por lesiones nucleares y fasciculares, en el espacio subaracnoideo, en el recorrido por el seno cavernoso y en la órbita o en la fisura orbitaria. Las lesiones causadas por traumatismos craneoencefálico corresponden a lesiones nucleares, fasciculares o del espacio subaracnoideo2.
La lesión del nervio oculomotor produce una parálisis de los músculos a los cuales inerva, se acompaña de diplopía en casi todas las direcciones, ptosis palpebral y midriasis, en la parálisis del III nervio craneal el ojo queda desviado hacia afuera por la acción del musculo recto externo inervado por el nervio abducens2. Una lesión nuclear puede presentarse con paresia del musculo recto superior contralateral, es frecuente que las lesiones nucleares no sean completas por lo tanto pueden presentarse paresias de uno o algunos músculos9 . Las lesiones nucleares y fasciculares pueden presentar signos y síntomas por afectación de otras estructuras encefálicas2. En los casos donde hay afectación en el recorrido del nervio por el seno cavernoso puede acompañarse de lesión del IV y VI nervio craneal9.
IV PAR- NERVIO TROCLEAR (PATÉTICO)
Recorrido anatómico
El núcleo del nervio patético es un pequeño cumulo celular que se ubica en el mesencéfalo a la altura del tubérculo cuadrigemino inferior y en localización ventrolateral al acueducto de Silvio2. Envía sus fibras en un fascículo y se decusa a nivel dorsal en la línea media, es el único par craneal cuyas fibras radiculares emergen a nivel de la superficie dorsal del tallo cerebral para posteriormente penetrar en el seno cavernoso y atravesar la fisura orbitaria superior para inervar el musculo oblicuo superior, el cual tiene como función el desplazamiento del ojo hacia abajo y adentro2. Es el nervio craneal que tiene más recorrido subaracnoideo2.
Lesiones del nervio troclear
La causa más frecuente de lesión del nervio patético en el adulto es el traumatismo craneoencefálico (25-50%)2,9. Su afectación representa un reto diagnóstico para el clínico10. Las manifestaciones clínicas que se presentan en la lesión de nervio troclear incluyen diplopía vertical que empeora al bajar escaleras o al leer, más una hipertrofia del musculo paralizado por lo cual el paciente inclina y rota la cabeza hacia el lado opuesto de ese musculo2.
V PAR- NERVIO TRIGEMINO
Recorrido anatómico
El nervio trigémino es un nervio mixto, es decir consta de una región motora y otra sensitiva. Además, tiene tres ramas: Rama oftálmica, rama maxilar y rama mandibular2. La región motora del trigémino nace del núcleo motor en la protuberancia media, se incorpora a la rama mandibular, atraviesa el agujero oval hasta llegar a los músculos masetero, temporal y pterigoideo2 . Por otra parte, en la piel de la cara, de los ojos, de las fosas nasales y de la boca hay receptores los cuales envían fibras formando tres divisiones: el nervio oftálmico el cual entra por la fisura orbitaria superior, el nervio maxilar que entra por el agujero redondo mayor y el nervio mandibular el cual penetra por el agujero oval, estas tres ramas de unen en el ganglio de Gasser y finalmente emergen en la protuberancia2.
Lesiones del nervio trigémino
Las causas más frecuentes de lesiones en el nervio trigémino no incluyen las traumáticas, se asocian en un pequeño porcentaje y las lesiones nucleares son debidas a tumores, isquemia o hemorragia y traumatismos con baja incidencia2.
Esta lesión se manifiesta clínicamente con: dolor, hiperestesia, parestesias e hipoestesia de una o algunas de las regiones inervadas y también puede presentar debilidad de los músculos inervados2. Las lesiones pregangionares asocian signos y síntomas relacionados con la afección de nervios adyacentes como el VI, VII y VII par craneal. Las lesiones ganglionares se manifiestan con alteraciones sensitivas, siendo frecuente el dolor en la hemicara correspondiente2. Las lesiones posganglionares afectan las ramas oftálmicas, la maxilar y nervios adyacentes como el III, IV y VI par craneal2. En el caso de la neuralgia del trigémino esta alteración puede ocasionarse por una lesión troncoencefalica de la parte preganglionar, aunque frecuentemente es idiopática2.
VI PAR- NERVIO MOTOR OCULAR EXTERNO (ABDUCENS)
Recorrido anatómico
El núcleo del nervio abducens se ubica en posición dorsal en la protuberancia del tallo cerebral, se encuentra separado del suelo del cuarto ventrículo por la rodilla del nervio facial. Envía sus axones en un fascículo que atraviesa la protuberancia. El nervio abducens emerge medial al VII par (nervio facial), asciende a la cisterna prepontina y entra al seno cavernoso, finalmente atraviesa la fisura orbitaria, llega a la órbita para inervar el musculo recto externo el cual desplaza el globo ocular hacia afuera (abducción)2.
Lesiones del nervio motor ocular externo
En la población adulta la causa más frecuente de lesión del nervio abducens es de origen traumático, su recorrido anatómico y su relación con el ápex del peñasco lo hace susceptible a este tipo de lesiones.9,11. La incidencia de la parálisis unilateral en el traumatismo craneoencefálico es bastante alta (3%) mientras que la bilateral es bastante rara y se asocia más a fracturas de cráneo o de columna cervical11. La etiología más frecuente en los niños es por trauma (40%) y tumorales (30-40%)9.
La afección del VI par cursa con un cuadro clínico consistente en diplopía horizontal que se exacerba al desplazar la mirada hacia el lado del musculo paralizado, por lo cual como medio de compensación el paciente gira la cabeza hacia el lado paralizado y desplaza el ojo hacia adentro2. Lesiones nucleares o fasciculares se pueden presentar con signos y síntomas de lesión de otras estructuras de la protuberancia, las lesiones del seno cavernoso pueden afectar al III, IV par y la rama oftálmica del nervio trigémino2.
VII PAR- NERVIO FACIAL
Recorrido anatómico
El nervio facial, hace parte de los llamados nervios mixtos debido a que posee un componente sensitivo, motor y vegetativo12. Los núcleos de cada uno de sus componentes están situados en distintas zonas del sistema nervioso. El núcleo motor (el cual se divide en grupo dorsal y ventral) y vegetativo están situados en el tronco del encéfalo en la profundidad de la formación reticular, caudal al puente del tronco encefálico14. Su componente sensitivo emerge del ganglio geniculado en el cual se localizan las neuronas aferentes viscerales especiales que llevan el gusto de los dos tercios anteriores de la lengua12,13.
El grupo neuronal dorsal del núcleo motor controla los músculos de la parte superior de la cara (músculos de la frente y periorbitarios) y el núcleo ventral es responsable de la inervación de los músculos de la parte inferior de la cara (músculos de la mejilla, peribucales, del mentón y platisma)12.
Lesiones del nervio facial
La parálisis facial puede ser consecuencia de diversas causas, entre las que tenemos desde infecciones hasta causas metabólicas13. Entre otras tenemos traumatismos cerrado y penetrante en cabeza y cuello14. Como consecuencia del trauma craneoencefálico se pude producir rotura del hueso temporal, desgarro del nervio, nervio dañado por el impacto de una esquirla de hueso o compresión del nervio por hematoma16.
El trauma craneal se presenta aproximadamente en el 75 % de los accidentes de tránsito y de éstos, el 5% cursa con fractura del hueso temporal, que termina produciendo daño axonal en dicho nervio4. Las lesiones se producen, en la mayoría de las ocasiones, durante recorrido intra-temporal que presenta el nervio facial14. La mayoría de los trabajos revisados coinciden en que los pares I, VII y VIII son los nervios craneales más afectados en trauma12,13,15,16. La parálisis también puede manifestarse por parálisis facial bilateral postraumática, la cual ocupa el segundo lugar en incidencia de lesión nerviosa craneal, este nervio se ve afectado en 7 a 10% de las fracturas de huesos temporales12,14. La parálisis del nervio facial suele ser inmediata en el 27% de los casos y se presenta de manera retrasada en el 73% de los pacientes12,14.
Las manifestaciones clínicas de una lesión postraumática del nervio facial no difieren de las producidas por otras causas: Ausencia de movilidad de los músculos de la mitad de la cara afectada, ocasionando la pérdida de expresión estando flácida y sin surcos, dificultad para cerrar el ojo, la boca estará caída hacia abajo y hacia el lado afectado13. Las consecuencias oftalmológicas incluyen disminución del lagrimeo, ptosis de la ceja, ectropión, epifora y alagoftalmos12. Estudios refieren que aproximadamente el 20% de los pacientes que presentan otorragia postrauma desarrollan parálisis facial de ese lado16.
El tratamiento quirúrgico está indicado en pacientes con parálisis completa inmediata después de una fractura del hueso temporal16. Además, está indicado en pacientes que se han visto demasiado tarde para determinar la evolución de la denervación inicial si se encuentra fractura del conducto de Falopio13. La parálisis retardada o la paresia incompleta deben tratarse con altas dosis de esteroides13,16.
VIII PAR- NERVIO VESTIBULOCOCLEAR
Recorrido anatómico
Este nervio está dividido en dos partes: la rama vestibular y la rama coclear, las cuales reciben información aferente desde el oído interno17. La rama vestibular conduce impulsos nerviosos desde el utrículo y el sáculo cuyas aferencias terminan en los núcleos vestibulares ubicados debajo del piso del cuarto ventrículo, y proporcionan toda la información vinculada con la posición de la cabeza; también conduce impulsos desde los conductos semicirculares los cuales aportan información acerca de los movimientos cefálicos17,18. La rama coclear conduce impulsos nerviosos vinculados con el sonido desde el órgano de Corti en la cóclea, este nervio penetra en la superficie anterior del tronco encefálico para finalizar en los núcleos cocleares posterior y anterior19.
Lesión del nervio vestíbulococlear
Los efectos neurosensoriales se encuentran entre las secuelas más comunes del trauma craneoencefálico, siendo los hallazgos relacionados con el equilibrio uno de los más frecuentes18. Pero adicional a eso el paciente también puede presentar una pérdida auditiva debido a daños en el nervio19. Esto se entiende debido a que fracturas en el peñasco pueden dañar el vestíbulo y las células ciliadas de la cóclea; es muy frecuente que la lesión de este par craneal este acompañada de lesión del VII1,17.
En una paciente con afectación de este par craneal podríamos encontrar manifestaciones tales como: vértigo, náuseas, acufenos, problemas de la audición y si es un paciente con trauma, alguno de los signos y síntomas además de los anteriores que nos podrían guiar a la presencia de afectación de este par, podría ser sangrado en oreja, otorrea de LCR y signo de batalla18-20. Si el paciente presenta problemas auditivos, es importante distinguir entre sordera de conducción y sordera neurosensorial debido a que la primera muestra una recuperación satisfactoria, mientras que la segunda muestra recuperación deficiente1. El tinnitus suele ser autolimitado y no requiere tratamiento, sin embargo, los síntomas laberinticos pueden persistir y requieren tratamiento17,20,21.
IX PAR- NERVIO GLOSOFARINGEO
Recorrido anatómico
Este nervio también hace parte de los llamados nervios mixtos, su núcleo motor se localiza en el bulbo raquídeo y sus eferencias van hacia el musculo estilofaríngeo al cual inerva22. Su núcleo sensitivo hace parte del núcleo del tracto solitario, esta porción sensitiva se encarga de recibir las sensaciones gustativas del 1/3 posterior de la lengua1.
Lesiones del nervio glosofaríngeo
Las lesiones traumáticas de este nervio son muy infrecuentes, de hecho, en la literatura se reportan muy pocos casos. La lesión aislada de este nervio es aún más infrecuente, por lo general su parálisis se encuentra relacionada con la del X y XI par craneal por su relación en el foramen yugular1. Urculo, Arrazola, et al, reportaron un caso muy raro de fractura de los cóndilos occipitales con lesión del nervio glosofaríngeo y del vago22. Entre las manifestaciones que podemos encontrar en estos pacientes: disfonía, disfagia, pérdida de reflejo nauseoso1,22.
En este contexto es importante que se tenga en cuenta el momento de inicio de la parálisis, la de inicio inmediato por lo general indica un grado más severo de lesión nerviosa, y la parálisis retrasada generalmente se debe a la presión y al edema nervioso secundario22. En paciente con trauma el cual presente lesión del IX par que puede estar acompañada de lesión del X se debe mantener una adecuada nutrición por sonda nasogástrica y realizar rehabilitación de la deglución1.
X PAR- NERVIO VAGO
Recorrido anatómico
Es el más largo de los pares craneales, se compone de fibras aferentes en un 80%, el porcentaje restante es representado por fibras eferentes motoras y autonómicas28. La raíz nerviosa vagal sale de la medula entre la oliva y el pedúnculo cerebelar posterior, origen aparente que comparte con el nervio glosofaríngeo y espinal28. Luego abandona el cráneo a través del agujero yugular y desciende por el cuello junto con la carótida interna y la vena yugular envueltos en la vaina carotidea28. Sigue descendiendo y entra en el tórax, relacionándose con la arteria subclavia del lado derecho y una vez superada esta, da origen al nervio laríngeo recurrente derecho, el cual pasa inferior a la arteria subclavia y asciende medial a la carótida común derecha28. El nervio laríngeo recurrente izquierdo se origina un poco más abajo que su homólogo contralateral, luego pasa inferior al cayado aórtico y posteriormente asciende medial a la carótida común izquierda; en el mediastino posterior da ramas pulmonares y esofágicas28. Atraviesa el hiato diafragmático y da sus ramas terminales a las vísceras abdominales28.
Lesiones del nervio vago
La lesión pura del nervio vago es muy infrecuente, debido a que comparte su salida de la bóveda craneana con el glosofaríngeo y el nervio espinal y por lo tanto suelen afectarse estos tres simultáneamente25. A pesar de esto, el daño de estos nervios es raro puesto que las lesiones de base de cráneo suelen afectar la parte anterior o media, pero rara vez la posterior26. Cuando se presenta la lesión única de dicho nervio se puede dar en el contexto de fractura de base de cráneo posterior; traumas laríngeos cerrados pueden afectar el nervio laríngeo recurrente25.
Clínicamente se puede manifestar como disfonía, disfagia, reflejo nauseoso débil o abolido, parálisis del arco palatino ipsilateral y desviación de la úvula26. Si a esto se le suma parálisis de los músculos esternocleidomastoideo y trapecio, se le denomina Síndrome de Vernet26. La evaluación de las cuerdas vocales se puede hacer mediante laringoscopia indirecta. El pronóstico depende de la causa del trauma, siendo la fractura de base de cráneo la que se asocia con peores desenlaces26. A menudo estos pacientes presentan dificultad crónica para deglutir, por lo tanto, deben alimentarse por sonda nasogástrica o realizar gastrostomía percutánea o yeyunostomía (dependiendo de la perpetuación de la disfunción deglutoria)26.
XI PAR- NERVIO ESPINAL
Recorrido anatómico
El nervio espinal o accesorio es el onceavo par craneal y es netamente motor24. Tiene un origen craneal y espinal, siendo este último de las raíces ventrales de C1 a C524. Estas fibras entran a la fosa craneal posterior a través de foramen magnum, aquí se unen con la raíz craneal (la cual se origina del bulbo raquídeo) y salen juntas a través del agujero yugular, atravesando el vientre posterior del músculo digástrico se ramifica e inerva el músculo esternocleidomastoideo23. En la unión de los dos tercios inferiores con el tercio posterior del esternocleidomastoideo, el nervio atraviesa el triángulo cervical posterior e inerva el trapecio24. Es importante resaltar que, durante el paso por el triángulo cervical posterior, el nervio solo está cubierto por piel y tejido celular subcutáneo, siendo este punto el más vulnerable a daños externos23.
Lesiones del nervio espinal
Las lesiones traumáticas del nervio espinal accesorio son poco frecuentes, y dentro de las causas, el trauma es aún más infrecuente23. Se han reportado casos de lesión de dicho nervio en heridas tanto penetrantes como no penetrantes que involucran el triángulo cervical posterior: ejemplo de lo anterior son las heridas por arma blanca26. Las fracturas de base de cráneo que comprometan el foramen yugular puede causar de igual forma lesión del nervio espinal26.
Las manifestaciones clínicas dependen de los músculos afectados: la paresia del esternocleidomastoideo se evidencia como debilidad para girar la cabeza al lado contrario de la lesión, o la incapacidad para vencer la resistencia impuesta por el examinador al girar la cabeza hacia el lado afectado25. Por otro lado, la afección del trapecio se observa como hombro caído y dificultad para levantar el brazo abducido más allá de 90°25. La función de la parte inferior de trapecio suele estar conservada en lesiones puras del nervio espinal, debido a que este músculo también es inervado por el plexo cervical24. Los síntomas comunes los constituyen el dolor muscular y la atrofia, siendo este último una manifestación tardía23.
El tratamiento quirúrgico que ha mostrado ser más efectivo ha sido la sutura directa del nervio y la neurólisis debe ser considerada cuando la cantidad de tejido cicatrizal es bastante; el buen aporte sanguíneo es indispensable para la recuperación funcional24.
XII PAR- NERVIO HIPOGLOSO
Recorrido anatómico
El nervio hipogloso inerva la lengua, interviniendo en el proceso del habla25. Su origen proviene de varias raíces situadas entre las pirámides y las olivas medulares, sale del cráneo a través del canal hipogloso (cuya estructura es medial respecto al cóndilo occipital) y se dirige en sentido caudal y anterior, pasando por medialmente respecto al ángulo mandibular, luego pasa entre el miloioideo y el hiogloso para finalmente inervar la lengua25. A su vez, este nervio recibe fibras simpáticas del ganglio cervical superior, fibras del nervio vago y neuronas motoras de C1 y C226.
Lesiones del nervio hipogloso
La afección del nervio se debe principalmente a causas malignas y pocas veces es secundaria a traumatismos27. Los traumas que se han descrito con mayor frecuencia han sido las fracturas de la unión cérvico-occipital en el contexto de accidentes automovilísticos (lesión por desaceleración), así como heridas penetrantes por arma blanca27. Las fracturas de base de cráneo que comprometen el cóndilo occipital (lesiones por desaceleración) se han asociado a parálisis del hipogloso26.
El diagnóstico se basa en la presencia de cervicalgia y dificultad para movilizar los alimentos en la boca con la lengua asociado al antecedente de trauma craneal con afección del cóndilo occipital26. La articulación de las palabras a menudo se ve comprometida, especialmente las consonantes linguales (D, T, L, etc.)25. El lado afectado de la lengua no muestra actividad muscular y cuando se le pide al paciente que saque la lengua, esta se desvía hacia el lado donde está la lesión (siempre y cuando la lesión se sitúe en el núcleo bulbar o en la raíz nerviosa) o hacia el lado contralateral de la lesión (trastorno supranuclear)26. La tomografía computarizada posee buen rendimiento al momento de confirmar o descartar la fractura de base de cráneo27.
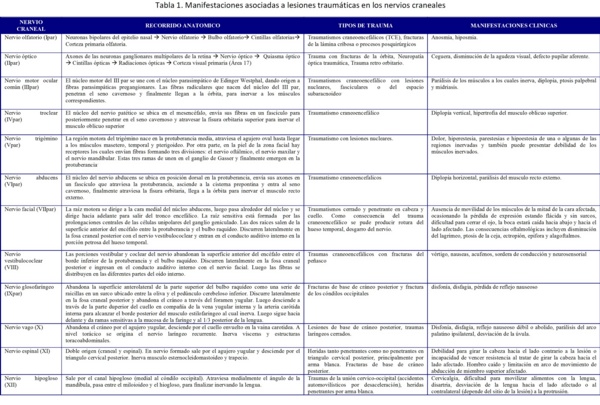
La tabla 1 expone las manifestaciones asociadas a las lesiones traumáticas en los nervios craneales
CONCLUSIÓN
En definitiva, sospechar lesiones de los pares craneales en el contexto de un paciente traumatizado es importante para su adecuado diagnóstico, tratamiento y rehabilitación.
Conocer la anatomía de dichos nervios en relación con la localización de la lesión traumática nos ayuda a identificar las estructuras nerviosas potencialmente comprometidas.
El pronóstico y la calidad de vida dependen en gran medida del diagnóstico oportuno y manejo inicial brindado, lo que obliga al personal de la salud al correcto abordaje en este tipo de pacientes.
REFERENCIAS
1. Bhatoe HS. Trauma to the cranial nerves. Indian J Neurotrauma. 2007;4(2):89-100.
2. Bilbao Villabeitia I. Neuropatias craneales. Med - Programa Form M?dica Contin Acreditado. 2007;9(78):5013-5023.
3. Cantillo Mackenzie G, Sánchez Acosta D, Suárez Escudero JC. Disfunción olfatoria pos-trauma encéfalocraneano y su impacto en la calidad de vida: revisión de tema TT - Olfactory dysfunction in traumatic brain injury and its implication in the quality of life: Review. Acta Neurológica Colomb. 2016;32(2):161-168.
4. Toledano A, González E, Ferrando J, Barriga FJ. Hematoma de bulbos olfatorios tras traumatismo craneoencefálico. Acta Otorrinolaringológica Española. 2005;56(6):280-1.
5. Zambrano Bürgl JC, Leyva JC. Lesiones oculares y perioculares asociadas a los traumatismos de órbita. Cir Plast Ibero-Latinoamericana. 2007;33(4):233-242.
6. Araoz-Medina V. Lesiones???culo-orbitarias en pacientes con traumatismo craneofacial. Rev Mex Oftalmol. 2005;79(3):155-158.
7. Moreno Cantero F, Fagúndez Vargas MA. Traumatismos oculares: aspectos médico-legales. Cuad Med Forense. 2002 (29):5-19.
8. Avellaneda-Oviedo ME, Pacheco-Compaña FJ, Midón-Miguez J, Gago-Vidal B, González-Port SA. Síndrome del apex orbitario postraumático. Cir plást iberolatinoam. 2017;43(3):275-284.
9. Vignal-Clermont C. Parálisis oculomotora. Encycl Méd Chir. 2000;1-3.
10. Prosst RL, Majetschak M. Traumatic Unilateral Trochlear Nerve Palsy. J Trauma Inj Infect Crit Care. 2007;62(6):E1-3.
11. Ravindran K, Lorensini B, Gaillard F, Kalus S. Bilateral traumatic abducens nerve avulsion: A case series and literature review. J Clin Neurosci. 2017;44:30-33.
12. Gordin E, Lee T, Ducic Y, Arnaoutakis D. Facial Nerve Trauma: Evaluation and Considerations in Management. Craniomaxillofacial Trauma Reconstr. 2014;8(1):1-13.
13. Ulug T, Arif Ulubil S. Management of facial paralysis in temporal bone fractures: a prospective study analyzing 11 operated fractures. Am J Otolaryngol. 2005;26(4):230-238.
14. Puerta Ayala JI, Vélez Velásquez IC, Alzate JE, Upegui Tavera LM, Velásquez M, Zapata Acosta A. Reporte de caso?: parálisis facial periférica bilateral postraumática. Med UPB. 2010;29(2):162-165.
15. Darrouzet V, Duclos J-Y, Liguoro D, Truilhe Y, De Bonfils C, Bebear J-P. Management of Facial Paralysis Resulting from Temporal Bone Fractures: Our Experience in 115 Cases. Otolaryngol Neck Surg. 2001;125(1):77-84.
16. Morán AF, Salomón Cardona MT. Disfunción de los nervios craneales en pacientes con fractura de la base de cráneo. Rev Cuba Med Mil. 2000;29(1):5-11.
17. Wallace B, Lifshitz J. Traumatic brain injury and vestibulo-ocular function: current challenges and future prospects. Eye Brain. 2016;8:153-164.
18. Ernst A, Basta D, Seidl RO, Todt I, Scherer H, Clarke A. Management of Posttraumatic Vertigo. Otolaryngol Neck Surg. 2005;132(4):554-558.
19. Hoffer ME, Schubert MC, Balaban CD. Early Diagnosis and Treatment of Traumatic Vestibulopathy and Postconcussive Dizziness. Neurol Clin. 2015;33(3):661-668.
20. Varela A. Alteraciones vestibulares post traumatismo cráneo cervical leve. Rev FASE. 2016;23(1):5-9.
21. Scherer MR, Burrows H, Pinto R, Littlefield P, French LM, Tarbett AK, et al. Evidence of Central and Peripheral Vestibular Pathology in Blast-Related Traumatic Brain Injury. Otol Neurotol. 2011;32(4):571-580.
22. Urculo E, Arrazola M, Arrazola M, Riu I, Moyua A. Delayed glossopharyngeal and vagus nerve paralysis following occipital condyle fracture. J Neurosurg. 1996;84(3):522-525.
23. Oliveira TVHF de, Francisco AN, Demartini Junior Z, Stebel SL. The role of vagus nerve stimulation in refractory epilepsy. Arq Neuropsiquiatr. 2017;75(9):657-666.
24. Ghaemmaghami V, Gdalevitch P, Gentilello L, Frankel H. Vagal Nerve Transection After Gunshot Wound to Neck. J Trauma Inj Infect Crit Care. 2008;64(3):846.
25. Sonne J, Lopez-Ojeda W. Neuroanatomy, Cranial Nerve. StatPearls. Treasure Island (FL); 2018.
26. Braybrooke J, Kumar C, Morris E. Spinal accessory nerve palsy following blunt trauma. Injury. 2003 Dec;34(12):948-994.
27. Vandeweyer E, Goldschmidt D, de Fontaine S. Traumatic Spinal Accessory Nerve Palsy. J Reconstr Microsurg. 1998;14(4):259-261.
28. Loro WA, Owens B. Unilateral Hypoglossal Nerve Injury in a Collegiate Wrestler: A Case Report. J Athl Train. 2009;44(5):534-537.
Comentario del revisor Dr. Guillermo Videla MD.
Médico Neurólogo. Hospital Italiano de Buenos Aires. Argentina
En la era de las neuroimágenes todo traumatismo encéfalocraneano (TEC) de grado moderado o severo usualmente es estudiado con una tomografía computada, con el objetivo principal de descartar la presencia de una hemorragia intracraneana o algún nivel de daño encefálico. Si bien la detección de este tipo de complicaciones en forma precoz ha disminuido considerablemente la morbimortalidad del TEC, la detección de una lesión de los pares craneanos requiere en la mayoría de los casos primero pensar en esta posibilidad y luego investigar mediante un examen neurológico la posible afectación a este nivel.
Es importante tener en cuenta la frecuencia con se afectan los pares craneales, sobre todo en traumatismo de grado leve (escala de Glasgow 14-15), donde los nervios más comprometidos en orden de frecuencia son: el olfatorio, el nervio facial y los nervios oculomotores (III, IV y VI). Tomando en cuenta esto, quisiera describir una manera rápida y sencilla de evaluar en el paciente traumatizado sobre una eventual afectación de estos nervios craneales.
En caso de compromiso del nervio olfatorio, que como bien dice el artículo se produce sobre todo ante traumatismos frontales, el síntoma más común que suele referir el paciente no es la pérdida del olfato (anosmia) si no una alteración en el gusto, ya que estas dos modalidades sensoriales trabajan conjuntamente y lo que sucede es que al comer el complemento de información olfatoria del alimento se ha perdido. Detectada esta alteración evaluaremos de manera más específica su funcionalidad comprobando la identificación de olores frecuentes.
Sigue en frecuencia, la lesión del nervio facial, que suele resultar fácil de evidenciar al notarse una asimetría en la cara, ya que es el nervio principalmente encargado de las expresiones faciales y será referido por el mismo paciente o por algún familiar. Recordemos que todos presentamos cierto nivel de asimetría facial por lo que, en los casos leves, una forma simple de sacarnos las dudas respecto a la normalidad o no de ese nivel de asimetría es solicitando unas fotos previas al traumatismo del paciente y comparando con la situación actual.
Para finalizar en cuanto a frecuencia de afectación tenemos el grupo de los nervios oculomotores compuestos por el tercer, cuarto y sexto par craneal. Lo importante es que en este caso la sintomatología del paciente será de visión doble (diplopía), la cual se modificará acorde a la dirección que mire el paciente lo que permitirá determinar el lado y el o los nervios afectados. En el caso de afectación completa del 3er par también habrá afectación pupilar y ptosis palpebral. No olvidemos que la presencia del signo de ojos de mapache o de hematoma a nivel ocular suele ser un indicador de posible fractura de órbita y debe ser evaluado por un especialista en oftalmología.
Comentario del revisor Dr. Carlos A. F. Musso MD
Ex - Jefe de Cirugía del Hospital Municipal de Morón. Provincia de Buenos Aires, Argentina
Cabe señalar la existencia de un signo clínico de suma utilidad, conocido como el signo de ojos de mapache, el cual consiste en una equimosis periorbitaria usualmente en ambos ojos, la cual debe hacer sospechar la presencia de fracturas a nivel del piso de las órbitas.
Su pronta detección y estabilización puede evitar tanto la eventual lesión de los nervios oculomotores, así como la del par VII.
CORRESPONDENCIA:
Maria Angelica Morales-Nuñez, MD
Centro de Investigaciones Biomédicas (CIB)
Universidad de Cartagena
Cartagena de Indias, Colombia
Email: mangelicam16 @ hotmail.com